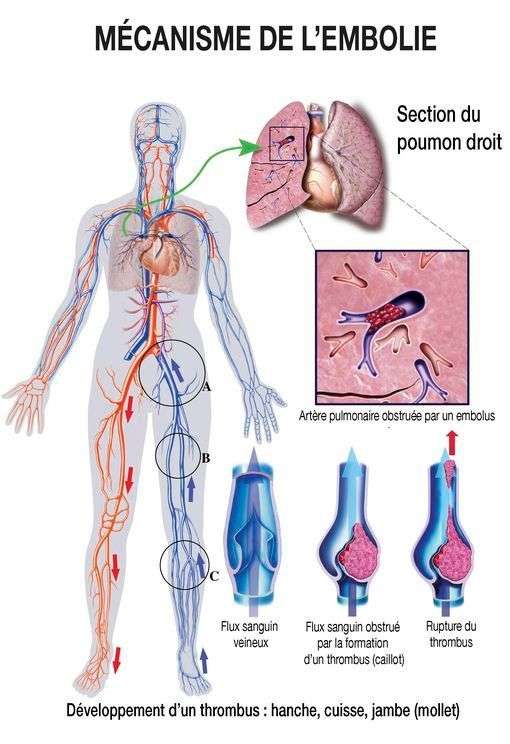
Phlébite et embolie pulmonaire
La phlébite et l’embolie pulmonaire sont toutes deux des maladies thrombotiques veineuses. «Elles se caractérisent par la formation d’un caillot de sang dans le système veineux profond, généralement dans la cuisse ou le mollet, qui va bloquer le retour du sang vers le cœur, La phlébite appelée thrombose veineuse, correspond à la formation d'un caillot sanguin dans une veine, habituellement des membres inférieurs, veine profonde le plus souvent, parfois dans une veine superficielle. L'embolie pulmonaire en est une complication. Elle correspond à la migration d'un fragment de ce caillot dans la circulation pulmonaire.
Quels sont les symptômes ?
Les symptômes qui permettent d'évoquer la survenue d'une phlébite sont principalement la survenue d'une douleur brutale du membre inférieur, accompagnée souvent d'un œdème (gonflement) de ce membre. Les symptômes évoquant l'embolie pulmonaire sont essentiellement la survenue brutale d'un essoufflement et d'une douleur thoracique.
Causes et facteurs de risque
Une infection d'une paroi veineuse ou une hypercoagulabilité du sang peuvent provoquer une phlébite surtout s'il existe une station au lit prolongée.
Plus globalement, toutes les situations favorisant l'immobilisation prolongée favorisent un ralentissement de la circulation, rendant propice la formation de thrombose veineuse. Les actes chirurgicaux comportent également un risque, particulièrement la chirurgie orthopédique, gynéco-obstétricale, des pathologies cancéreuses et les immobilisations plâtrées.
Quand le caillot provient d'une phlébite, on parle alors d'embolie pulmonaire fibrino-cruorique. Dans de rares cas, l'embolie pulmonaire n'est pas fibrino-cruorique et l'obstacle qui entraîne l'embolie peut être une formation parasitaire, une viscosité graisseuse ou encore une bulle d'air.
Les causes sont alors de trois sortes :
- L'embolie gazeuse se voit dans certains avortements où de l'air a été injecté dans la cavité utérine. Le mal des caissons affecte les scaphandriers ou les plongeurs sous-marins lorsqu'ils n'ont pas observé au cours de la remontée les paliers de décompression. L'azote se dissou dans le sang et se libère trop brutalement ;
- L'embolie septique est un bouchon qui est en fait une agglomération microbienne ou parasitaire liée à des fragments de tissus nécrosés. Ce corps étranger se comporte comme un caillot et provoque les mêmes effets. On peut en rapprocher l'embolie de tissus cancéreux métastatiques ;
- L'embolie graisseuse est accidentelle. Elle survient lorsque par erreur de manipulation, un liquide graisseux est introduit dans la circulation. Sa densité interdit tout mélange avec le sang et provoque des embolies spécifiques. Le même phénomène se produit lorsque, à la suite d'une fracture ouverte ou d'un massage cardiaque externe trop vigoureux fracturant les côtes et le sternum, la moelle osseuse pénètre dans une veine ou une artère.
Diagnostic
A. La thrombose veineuse profonde (TVP)
En raison de leur faible sensibilité et spécificité, les signes cliniques ne permettent pas à eux-seuls de poser ou d'infirmer le diagnostic qui est totalement dépendant des explorations complémentaires. La suspicion clinique repose sur :
Le contexte clinique, élément majeur du diagnostic qui apparaîtra d'autant plus probable qu'on sera face à un sujet âgé, en période post-opératoire, porteur d'un plâtre, d'une patiente en post-partum ou une perte de déambulation aiguë.
Les signes cliniques classiques (très inconstants et non spécifiques), tels que :
* La douleur spontanée ou provoquée par la palpation du membre. La palpation cherchera à provoquer une douleur le long du trajet veineux concerné (élément de valeur). Par contre, le signe de Homans (douleur à la dorsiflexion du pied) n'est pas constant et surtout non spécifique, pouvant être rencontré au cours de nombreuses pathologies (tendino-musculaires, infectieuses)
* L'oedème, dont le siège est variable selon le niveau de la thrombose. Parfois discret, il n'est alors détecté que par la prise des mensurations du membre et d'une diminution du ballottement du mollet, (détecté par l'examen comparatif jambes semi-fléchies et détendues).
* une augmentation de la chaleur du membre, décelée par l'application bilatérale et comparative du dos de la main.
* La dilatation des veines sous-cutanées témoignant du développement d'une circulation collatérale superficielle.
* Un fébricule aux alentours de 38°C accompagné de la classique dissociation pouls/température (signe de la pancarte), reste un signe précieux, bien qu'inconstant et peu recherché en pratique.
En raison de l'inconstance et de la non spécificité des signes cliniques, il est indispensable de confirmer le diagnostic clinique par un examen complémentaire adapté. L'échographie veineuse couplée au doppler pulsé (écho-doppler) permet de visualiser la thrombose et précisera également son siège et son étendue exacte. La performance de cet examen est excellente chez un patient symptomatique mais dépend étroitement de l'expérience de l'opérateur et du siège de la thrombose (les performances de l'examen sont meilleures à l'étage sus-poplité qu'à l'étage distal). Le codage des flux par la couleur (écho-doppler couleur) permet d'augmenter la performance de l'examen dans certaines situations difficiles, notamment au niveau sural. Les limites de cet examen en pratique sont : la faible échogénicité du patient (obésité importante, œdème inflammatoire) ou l'impossibilité technique (plâtre, matériel orthopédique).
La phlébographie a été l'examen de référence pendant de nombreuses années. Depuis l'avènement de l'écho-doppler, elle n’est plus guère réalisée. Il s'agissait d'un examen invasif comportant l'injection veineuse d'un produit radio opaque iodé (risque d'accident allergique).
B. L’embolie pulmonaire
La recherche d’une embolie pulmonaire prolonge le diagnostic d’une phlébite : Aucun signe clinique n'est spécifique, ni constant.
Les deux signes les plus évocateurs sont la dyspnée d'effort ou de repos et la douleur thoracique (persistante, généralement augmentée par l'inspiration profonde).
Moins évocatrice d'emblée mais fréquents : la tachycardie, l'angoisse, une polypnée sans signes à l’auscultation, une hémoptysie, un œdème aigu du poumon (défaillance cardiaque aigüe) ou un malaise inexpliqué. L’embolie pulmonaire doit, chaque fois qu'elle est évoquée, être confirmée ou infirmée par des examens complémentaires appropriés :
* La scintigraphie pulmonaire de ventilation-perfusion : Le diagnostic est évoqué devant l'existence de défects perfusionnels systématisés, sans défect ventilatoire dans le même territoire. C'est l'examen le plus sensible. Une scintigraphie de perfusion négative, faite précocement élimine le diagnostic. Par contre, elle manque de spécificité car toutes les pathologies altérant le parenchyme pulmonaire peuvent la perturber. Elle ne doit être réalisée qu’en l’absence de pathologie pulmonaire pré-existante.
* Le scanner hélicoïdal : Il s’agit d’une exploration non invasive de courte durée.
La stratégie diagnostique dépend bien entendu de la disponibilité des examens complémentaires dans le centre concerné :
En cas de suspicion d'une embolie pulmonaire récente, sans antécédent cardio-pulmonaire, la scintigraphie de ventilation perfusion reste l'examen de choix.
En cas de suspicion d'embolie pulmonaire avec antécédent cardio-pulmonaire (antécédent thromboembolique, insuffisance cardiaque, insuffisance respiratoire), le scanner hélicoïdal reste l'examen de première intention car dans ces cas la scintigraphie est le plus souvent difficile à interpréter.